Hittills har 271 publikationer har beskrivit vetenskapen om NAVA och Edi övervakning.
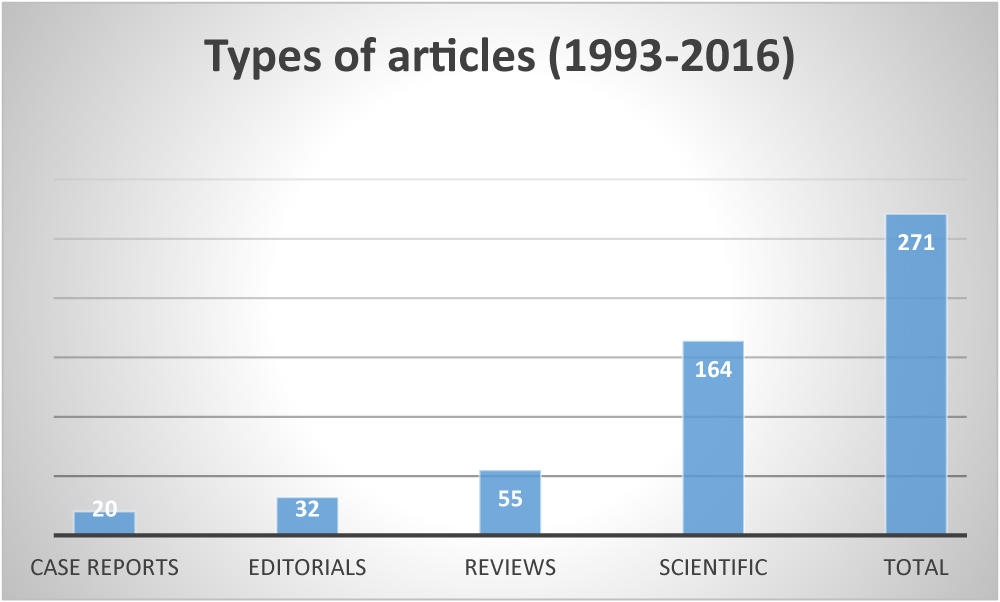
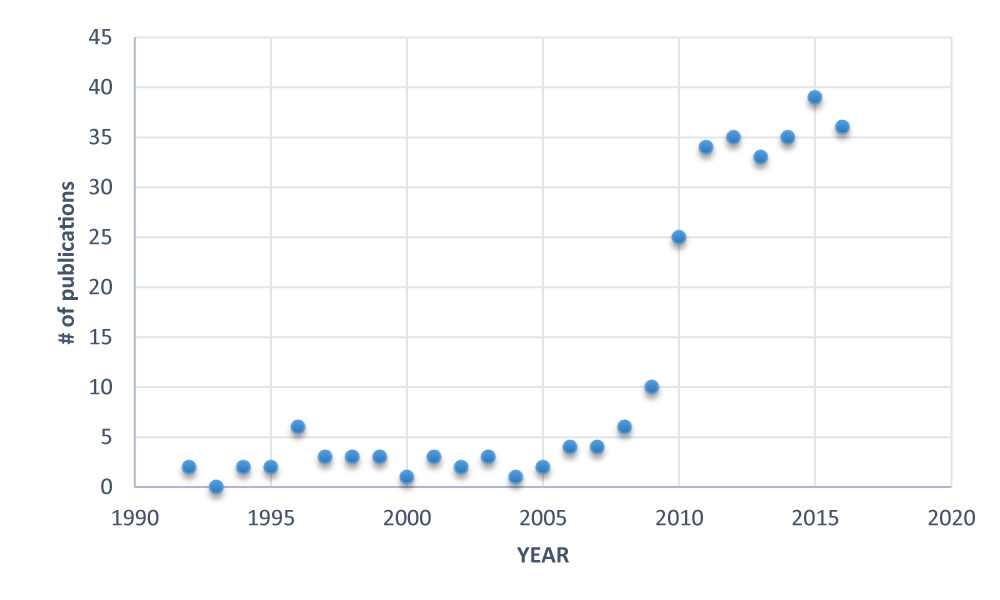
I 2016 fanns det 36 publikationer på PUBMED, inklusive 24 vetenskapliga originalarbeten, 5 fallrapporter, 3 ledare och 4 recensioner.
Studier på vuxna
Multicenter randomiserad studie: NAVA vs. PSV
2016 markerade det första offentliggörandet av en multicenter-studie för att utvärdera kliniska resultat med NAVA hos vuxna patienter. Demoule et al)Intensivvård Med 42 (11): 1723-1732) ingår 128 intuberade patienter som återhämtar sig från ARF (dvs. i avvänjning fas); de randomiserades till att få antingen PSV eller NAVA, med en primära resultatet variabel att sannolikheten för resterande i en partiell ventilator läge under de första 48 timmar, utan någon avkastning att hjälpa kontroll ventilation. De fann lika sannolikhet i båda grupperna, trots förbättrad synchrony, förbättrad komfort och mindre post-extubering NIV i NAVA patienterna. En redaktionell åtföljs detta arbete (Navalesi, 42 (11): 1770-1771), samt en kommentar brev (Sinderby, Demoule, Similowski, intensivvård Med, 2017).
NAVA under ECMO i ARDS
Mauri et al)Anestesiologi 125:159-167) studerade åtta spontant andas ARDS patienter som genomgår venös ECMO. Under både PSV och NAVA manipulerade de ECMO gasflödet (minskade från en definierad baslinje, 4 olika nivåer) för 20 minuters perioder i varje läge. Med ökande gasflödet, de observerade minskningar i alla uppmätta variabler: Edi, P 0.1, transpulmonellt tryck, tidalvolym och luftvägstryck. Strider mot PSV, assist nivåerna ökade under NAVA som gasflödet minskades (och Edi ökat). Författarna föreslog att öka NAVA skulle down-reglera Edi ytterligare om lung-skydd är målet.
NAVA vs. PSV på membranen effektivitet
Effekterna av långvarig assisterad ventilation på diafragma effektivitet utvärderades av Di mussi et al (Critical Care, 20:1-12) för patienter som ventileras på NAVA kontra PSV. Tjugofem patienter som hade fått kontrollerad mekanisk ventilation för minst 72 timmar randomiserades för att få antingen NAVA (n = 13) eller PSV (n = 12) för en 48 hr period och neuromechanical effektivitet (NME) och neuroventilatory effektivitet (NVE) var uppmätta 3 gånger (0, 24 och 48 h) under en spontan andning rättegång. NVE och NME var liknande vid baslinjen, men efter 48 timmar, värdena var signifikant högre i gruppen NAVA. Resultaten innebär bättre bevarande av membran funktion med NAVA. EDI toppvärden i genomsnitt var högre under NAVA (~ 10 uV) jämfört med PSV (~ 6 uV).
Randomiserad kontrollerad prövningsprotokoll för NAVA kontra konventionell Ventilation
Ett protokoll för en randomiserad kontrollerad studie publicerades av Villar et al den ”NAVIATOR” rättegång ()Prövningar. 17:500-509). Utredarna planerar att rekrytera 306 mekaniskt ventilerade patienter med akut andningssvikt. Inklusionskriterierna är: patienter ventilerade mindre än 5 dagar, och som förväntas kräva långvarig mekanisk ventilation för minst 72 timmar. Patienter ska tilldelas slumpmässigt till antingen NAVA eller konventionell ventilation och resultatet utvärderas baserat på ventilator-fria dagar (definierat som dagar lever och gratis ventilation vid dag 28 efter intubation.
NAVA med hjälm gränssnitt
15 hypoxemisk hos icke-invasivt ventilerade efter extubering, Cammarota et al)Anestesiologi 125(6): 1181-1189) studerade 3 lägen av ventilation levereras via två olika ”hjälmar” a PSV, (ii) NAVA och (iii) neurala PSV (dvs NAVA läge set med högsta NAVA nivå, samtidigt begränsa det övre trycket). Deras resultat ingår patientkomfort, Edi, patient-ventilator interaktion och blod gaser. De två hjälmarna (standard fixering remmar vs. nya hjälm) randomiserades, och sedan i 3 lägen randomiserades, och ansökte om 30 minuter vardera. Komfort betyg var signifikant bättre med båda hjälmar från standard PS till NAVA till neurala PS och åtföljdes av en minskning av Edi peak. Blodgaser var likartade för alla ventilation perioder. Som per studiedesign, trycksättning låg snabbast med neurala förbättrades PS. Synchrony med NAVA och neurala PS jämfört med pneumatiska PS.
NAVA för svårt att avvänja kol
I en randomiserad klinisk prövning, Kuo et al (Internationella J på kol 11:945-951) studerade 33 KOL-patienter med ventilator-beroende (definierad som > 21 dagar i en avvänjning centrum). De jämförde NAVA patienter (n = 14) till konventionell ventilation (PSV eller ACV, n = 19) när det gäller avvänjning resultatet och communityn, hos patienter som hade varit ventilerade för mer än 21 dagar. Spontanandningen prövningar (PS 8, PEEP 5) utfördes varje 24 timmar och om det lyckas, patienter extubated NIV. De bekräftade tidigare rapporter, att communityn indexet var lägre i NAVA jämfört med konventionell ventilation och att Edi bidragit till att förbättra upptäckten av communityn. Även om inte statistiskt signifikant, hävdade författarna att de kliniska resultat (dödlighet och avvänjning utfall) förbättrades med NAVA.
NIV-NAVA vid kol
I en studie med 40 patienter med Akut exacerbation av kol, Wang et al)Zhonghua Yi Xue Za Zhi 15:96 (42): 3375-3378) studerade effekten av noninvasiv NAVA och NIV-PSV den sömnapparater och gas utbyte. Författarna rapportera liknande förbättringar i gasutbyte med två lägen, men synchrony förbättrades med NIV-NAVA (kortare trigger fördröja, kortare cykling-off fördröjning, mindre ineffektiva insatser och autotriggering och dubbel triggning).
EDI övervakning under bronkdilaterande behandling vid kol
Li et al)J bröstkorg Dis 8 (5): 958-965) beskriver en undersökande studie på 36 icke ventilerade mild till måttlig KOL patienter, där Edi signalen användes för att utvärdera följsamheten till bronkdilaterande behandling. Hälften av patienterna (grupp A) randomiserades till att få placebo, Salbutamol, sedan Ipratropium, medan den andra hälften fick placebo (grupp B) och omvänd ordning Ipratropium och Salbutamol. Lungfunktion tester och Edi och dyspné mätningar utfördes i slutet av varje period (15-30 min beroende på läkemedlet som tillhandahålls). Bronkdilaterare betydligt bättre lungfunktion testerna, minskad dyspné och signalen Edi, jämfört med placebo. Författarna fann att förhållandet mellan minutventilation till Edi amplituden hade störst känslighet att upptäcka bronkdilaterande effekt. De drog slutsatsen att neurala respiratorisk drive verkar vara en lovande och känsliga index att utvärdera följsamheten till bronkdilaterare.
EDI-baserade åtgärder för resultatet utvärdering
I en retrospektiv studie, et al (BellaniAndas som 61 (4): 495-501) används ett tidigare publicerade index (förhållandet mellan inspiratorisk muskel tryck, PMU och den elektriska aktiviteten i diafragma, EAdi) och jämförs värden av index över tid under en ICU-vistelse. Införandet var: (1) minst en mätning av PMU/EAdi under de första 48h för övergång från kontrollerad ventilation till spontana lägen och (2) minst på mätning i senaste 48 h innan extubering. Fyrtioen vuxna (medelålder 60 år) patienter ingick, med en medelduration på kontrollerad ventilation på 4 dagar och varaktighet för djup sedering på 6 dagar. Medelvärdet PMU/EAdi var 1,04 cm H2O per uV, liknar de värden som erhålls i sin validering papper i 10 ventilerade ICU patienter (Bellani et al. Critical Care Med 41 (6): 1483-1491, 2013). Inga trender observerades hos PMU/EAdi under loppet av ICU vistelse, och inga skillnader i kliniska resultatet var korrelerade till indexet.
Patienten-Ventilator interaktion under dexmedetomidin vs. Propofol
I en multicenter, prospektiv, öppen randomiserad klinisk prövning, Conti et al (Critical Care 20:206-214) studerade patient-ventilator interaktion med två typer av lugnande medel: dexmedetomidin (Dex) och standard propofol sedering; jämförelsen gjordes på liknande RASS noter. Tjugo vuxna ICU-patienter som inte hade sin första avvänjning rättegång ingick. Medan ventilerad i PS läge, registrerades Edi och ventilator signalerna i 10 minuter med varierande mellanrum under en 24 timmars period. Communityn indexet befanns vara lägre för Dex patienter än med propofol från 2 timmar framåt, når signifikans på 12 timmar. På liknande nivåer av PSV hade de två grupperna inga signifikanta skillnader för tid i synchrony, tidalvolym, andningsfrekvens och blodgaser. EDI peak tenderade att vara lägre med propofol (~ 10 uV), jämfört med Dex (~ 16 uV) men detta var inte signifikant. Författarna drog slutsatsen att användningen av Dex sedering kan erbjuda en fördel när det gäller patient-ventilator synchrony.
Partiell neuromuskulär blockad under NAVA
Doorduin et al)AJRCCM oktober 2016, publicerad före utskrift), utförs en proof-of-concept studie som syftar till att visa att en låg dos av rokuronium (partiell neuromuskulär blockad) underlättar lung skyddande ventilation under spontan andning, genom att en minskning i muskelaktivitet. I 10 drogad ARDS patienter med lungskada och tidalvolym > 8 ml/kg rokuronium administrerades för att rikta en tidalvolym 6 ml/kg under NAVA. Respiratoriska och hemodynamiska åtgärder vidtogs medan patienter var ventilerade med antingen PSV eller NAVA (2 timmar varje läge) under kontinuerlig infusion av rokuronium. De visade signifikanta sänkningar av tidalvolymen, transpulmonellt tryck och Edi, dock med ökad hemodynamiska konsekvenser (menar artärtryck och ökad hjärtfrekvens).
Systematisk genomgång av NIV-NAVA
I en systematisk genomgång och meta-analys hos vuxna icke-invasivt ventilerade med NAVA, Sehgal et al)Intensivvård Med 42 (11): 1813-1815) ger skogen tomter av den genomsnittliga differensen av communityn index mellan PSV och NAVA. Detta var en fin evidensbaserad Sammanfattning visar den förbättrade synchrony med NIV-NAVA, med en 3,4 gånger risk att communityn för dem ventilerade i NIV-PSV.
Fallrapporter eller "insändare" hos vuxna
- En fallbeskrivning av Sangha och Whitacre (J intensivvård Med. 32 (2): 170-173) visar vikten av Edi övervakning för att upptäcka ventilator auto-utlösande.
- En annan fallbeskrivning av Goto et al (J intensivvård. 4: 26-32) beskrivs en ARDS-patient som var ventilerade med NAVA efter att ha misslyckats avvänjning med (asynkron) konventionell ventilation. Författarna beskrivs förbättrad gas utbyte och lung luftning i dorsala och mitten-dorsala regioner med NAVA (med EIT).
- I en ”insändare”, Schellekens och Heunks ()Intensivvård Med 42:633-634) svara på ett papper som rapportering olämpligt NAVA katetern placering kompliceras av hydropneumothorax. I skrivelsen förklaras att författarna borde ha använt ytterligare kriterier, till exempel retrocardial ECG mönster, för att kontrollera position.
- Den första indiska fallbeskrivning av Baldi et al (Indiska tidning Crit Care Med 20:364-367) publicerades och beskrivs en 55-yr gammal patient med ARDS och svår avvänjning (> 30 dagar invasiv konventionell ventilation), trodde vara ett resultat av dålig patient-ventilator interaktion. Patienten var placerade på NAVA och gradvis avvanda och extubated 2 dagar senare.
Studier på spädbarn
Randomiserad studie av NAVA kontra konventionell Ventilation hos prematura spädbarn
Kallio et al)EUR J Pediatrics 175:1175-1183) utförs en randomiserad kontrollerad studie i 60 prematura spädbarn (28-36 6 veckor GA med minst 4 tim invasiv ventilation). Spädbarn randomiserades till antingen NAVA eller konventionell ventilation, och det primära effektmåttet var varaktigheten av invasiv ventilation. Extubering kriterierna var: FIO2 < 0.4, PIP < 16 cm H2O, tillfredsställande ränta och tidalvolym med sänkning av stöd. Utredarna fann ingen skillnad i medianålder times extubering eller NICU vistelse mellan de 2 grupperna. Trots liknande tidalvolymer hade patienterna i gruppen NAVA lägre tryck än i konventionella armen. 60% av NAVA-gruppen hade nått extubering kriterier (< 16 cm H2O PIP) under den första datainsamlingen period, men de var inte extubated av kliniska skäl. Mängden opiater skilde sig inte mellan grupperna. Författarna rekommenderar att nya extubering kriterier krävs för NAVA-läget.
NAVA i BPD
I en retrospektiv studie, Jung et al)PED Crit Care 17(12): 1142-1146) undersökte andningshjälp data från 29 prematura spädbarn (median GA 25 veckor, BW 680g) med bronkopulmonell dysplasi (invasivt ventilerade minst 4 veckor och respiratoriska svårighetsgrad > 4) som de fördes över från SIMV till NAVA, och följt över 24 timmar. De fann signifikant lägre PIP, menar luftvägstryck, Edi och andningsarbetet under NAVA, jämfört med SIMV. Också, fanns det en betydande förbättring av arteriella blodgaser och mindre syresättning krav, under en 24-hr NAVA. Inga biverkningar observerades i NAVA ventilation, som som en medianvärdet, varade 18,5 dagar efter övergången från SIMV.
NAVA och NIV-NAVA titrering hos prematura spädbarn
En nyligen papper av LoVerde, Firestone och Stein (J Perinatology. 36 (12): 1097-1100) motsäger wide-höll antagandet att luftvägarna kontrollsystemet i preterms inte är lämplig för NAVA. I en grupp av femton prematura spädbarn (menar födelsevikt 950g; gestationsålder 26,8 veckor), författarna visade down-förordning av respiratorisk drive (Edi) med ökande nivåer av NAVA, vilket begränsar ökningar tidalvolym och peak inandningstryck. Denna fysiologiska svar visades innan (invasiv NAVA) och efter extubering (icke-invasiva NAVA). Författarna fann att ”brytpunkten” under NAVA nivå titrering, inträffade något högre tryck (~ 5 cm H2O) under NIV-NAVA.
NIV-NAVA hos pediatriska patienter
Chidini et al)PED Crit Care Med 17:e487-e495) studerade 18 barn med akut andningssvikt som behöver noninvasiv ventilation, vid antagning till PICU. Samtliga i följd-antagna patienter inkluderades om de hade P/F-tal < 300 och minst två av följande. Hög andningsfrekvens, Använd tillbehöret muskler och paradoxal buk rörelse och behöver en inmatningsrör och inneboende arteriell linje. Barn genomgick antingen NIV-PS eller NIV-NAVA för 60 minuter (randomiserade), och sedan bytte till det andra läget för en ytterligare 60 minuter; en heltäckande ansiktsskydd mask användes. Det primära effektmåttet var den communityn index, som var betydligt lägre under NIV-NAVA. Alla typer av communityn åtgärder var lägre med NIV-NAVA, men främst ineffektiva insatser. Sedering användning var likartad för de två perioderna, som var blodgaser.
NAVA kontra konventionell Ventilation i genomgått hjärtkirurgi och cerebralt blodflöde
Zhu et al)Pediatr kardiologi 37:1064-1071) utvärderade cerebralt blodflöde och arteriell syresättning i 21 pediatriska patienter (medianålder 10 månader, vikt 7,5 kg) efter dubbelriktad Superior Cavopulmonary anastomos (Vattenkanalerna). Efter hjärtkirurgi, studerades följande ingripanden: (i) PC innan vaken från anestesi vid lägre (10 ml/kg) och högre tidalvolym (15 ml/kg); (ii) 2 minuter av CPAP att upprätta en hög Edi tolereras; (iii) slumpmässig tilldelning av PSV eller NAVA, vid låga och höga nivåer av assist. (* Observera den ursprungliga n = 23 reducerades till n = 21 eftersom två spädbarn hade bilaterala membran förlamning efter kirurgi.). De viktigaste skillnaderna mellan NAVA och PSV vid höga nivåer av assist var högre VT, PIP och karta i PSV. Blodgaser förbättrades med NAVA på både låg och hög nivå av assist, jämfört med PSV. NAVA ökande förändrade inte VT (~ 10 ml/kg) (olika från PSV där VT ökade på högre assist). Cerebralt blodflöde var mer optimalt under NAVA.
NAVA kontra konventionell ventilation och hemodynamik efter hjärt operation
Liet et al)BMC pediatrik 16:180-186) undersökt fysiologisk (främst hemodynamiska) effekterna av NAVA kontra konventionell ventilation (en kombination av volymkontroll och PSV) hos patienter som genomgått hjärtkirurgi. Sex spädbarn (medelålder 7,8 månader) studerades i 30 minuter (data registreras i de sista 10 min av varje period), antingen på NAVA eller konventionell ventilation, när du försöker upprätthålla minuten volymer under båda lägena. Fyra av barnen hade en redan första låg central venös syresättning, tenderade att öka deras hjärtindex med NAVA jämfört med konventionella. För gruppen av sex spädbarn förändrades den genomsnittliga hjärtindex inte betydligt; Det fanns inga skillnader i tidalvolym, minutventilation eller pH. PIP var lägre med NAVA. Författarna drog slutsatsen att deras pilotstudie tyder på att NAVA kan ha en gynnsam effekt på hemodynamiken hos barn.
EDI övervakning under olika utfodring metoder (FEAdi Trial)
Rollen av utfodring metoder (långsam matning kontra bolus foder) på neurala andningsmönster beskrevs nyligen genom Ng et al (Tidig mänsklig utveckling 101:33-37). I en prospektiv randomiserad, cross-over studie, 10 icke ventilerade spädbarn (menar födelsevikt 1050g, studera vikt 1480 g, studera ålder 27,5 dagar) matades av bolus foder foder eller långsam infusion under 90 min. Det fanns en hög variation i fråga om svar till utfodring metoder (Edi min, Edi pk, neurala respiratoriska rate, centrala apné), med ingen grupp menar skillnader för de två metoderna som utfodring. Författarna drog slutsatsen att utfodring metod påverkar inte andningsmönster, och att i synnerhet en bolus foder inte verkar att inducera ökad central apné.
Effektiv Post-extubering stöd med NIV-NAVA i Preterms
I en retrospektiv studie på 24 nyligen-extubated prematura nyfödda barn (genomsnittlig födelsevikt 814 g) beskriva Colaizy et al NIV-NAVA förmåga att tillhandahålla effektiv ventilatorstöd, som definieras av en minskning av PCO2, med en ökning av NAVA nivåer)Perinatol. 5 Dec 2016. [Epub före utskrift]). I 83% av spädbarn, en ökning av nivån NAVA visade en minskning av PCO2 (”responders”), medan i resterande patienter, ökningen av assist hade ingen påverkan (”non-responders”). Det fanns inga skillnader mellan grupperna på sikt ålder, vikt eller dagar sedan extubering. Den median minskningen av PCO2 för hela kohorten var 4 mm Hg, och var 5 mm Hg för svarade. Notera hade de som svarade högre nivåer av NAVA (1,4 vs 0,6 cm H2O/uV). Författarna drog slutsatsen att thatNIV-NAVA kan producera effektiva och synkroniserade stöd efter extubering, mätt som PCO2.
Fallrapport hos spädbarn
- Från Roosens et al (PED Pulm 51:E37-E39): efter antagning till NICU för neonatal återupplivning, en 2,5 kg bebis (en av tvillingar) var drogad och ventilerade 6 dagar med konventionell ventilation och extubated till CPAP, vilket inte var tillfredsställande stöd. Röntgen visade förhöjning av den högra hemidiaphragm: spädbarnet hade ensidiga membran förlamning. Barnet var bytte till noninvasiv NAVA och ventilerade med en näsmask och ventilerade med acceptabla Edi värden (6-20 uV) och NAVA nivå (1.5. cm H2O/uV). CO2 och utfodring tolerans bättre. Den membran förlamning återhämtade sig efter 3 månader och barnet urladdades hem utan extra stöd.
- Cosi et al)Pediatrik. Nov;138(5)) rapport om 4 månader gamla spädbarnet med kvävning bröstkorg dystrofi och andningssvikt framgångsrikt ventilerade med NAVA. Utredarna konstaterade markant förbättring i utfodring tolerans med NAVA, möjliggör viktökning och berättigande för thoraxkirurgi.
En ledare dök upp under 2016 i förhållande till NAVA i barn (Piastra och Conti. Minerva Anestesiol.82(8):818-20).
Studier på djur
Genomförbarheten av NAVA under anestesi
I en djurmodell (juvenila grisar ~ 27kg), var möjligheten att NAVA testas under sedering och anestesi (Campoccia Jalde et al, EUR J i anestesiologi, 33:283-291). Under NAVA ventilation fick djur antingen sevofluran eller Propofol, med eller utan remifentanil, var och en för 15 min med extra blekt perioder. Blodgaser samlades i slutet av varje period, samt neuroventilatory (NVE) och neuromechanical effektivitet (NME) åtgärder. De sista 5 min ventilator data analyserades off-line. Edi var välbevarad med både sedering och anestesi. Men de hittade ett lägre Edi-värde under sevofluran, vilket resulterar i lägre tidalvolym och levererat tryck, jämfört med Propofol. Variabilitet i tidalvolym bevarades också med sevofluran. NME och NVE var högre med sevofluran. Författarna föreslår att NAVA kunde användas i operationssalen.
NAVA och PSV på gastroesofageal Reflux roll
Cantin et al (PLOSone 11(1):e0146742) undersökte rollen av icke-invasiva övertryck ventilation NIPPV, med nasal PSV eller nasal NAVA, på gastroesofageal reflux i icke-drogad andas spontant nyfödda lamm (~4.6 kg). Gastroesofageal reflux, esofagus insufflations, påstår av vakenhet och ventilator och andning mönster variabler registrerades kontinuerligt och trådlöst under 3 dagar i följd, där djuren var ventilerade för 6 timmar, med antingen nasal NAVA , nasal PSV eller inga nasala ventilation (kontroll). Det viktigaste resultatet var liknande minskningar (hämning) i gastroesofageal reflux, och liknande insufflations i matstrupen i båda lägena, jämfört med kontrollförhållanden. Dessa fynd liknar vad utredarna tidigare rapporterats för nasal CPAP.
Kontinuerlig NAVA och lungan skydd
(Brander et alAndas Physiol Neurobiol. Mar; 237:57-67) utfört en studie med kontinuerlig NAVA (Edi styr trycket kontinuerligt och ger neutralt justerade PEEP) på kanin (3-4 kg) med Akut lungskada. Använda CT imaging, författarna visade i en öppen-bröst-modell (därav, andningsmuskulaturen inaktiverad) som lung skyddande reflexer är integrerade under kontinuerlig NAVA vilket framgår av förbättrad luftning och förebygga över buk under titreringar NAVA nivå. Detta bekräftades att vara vagally medierad, som vagotomy resulterat i en brist exspiratorisk Edi (ingen kontroll av PEEP) och cykliska lungan kollapsar. Med NIV-NAVA kompenserades borttagning av exspiratorisk assisten genom ökad tonic Edi och PEEP, eller genom ökad övre luftvägarna bromsning av exspiratoriskt.
Exspiratorisk Edi och Lung luftning i ARDS djurmodell
10 svin med mild ARDS (mål P/F 250), () Pelligrinni et alAm J Resp Crit Care Med, 6 Dec, Epub före utskrift) rapportera expiratorisk Edi roll på lung luftning. CPAP var gradvis minskas från 15 cm H2O till noll, i steg om 3 cm H2O, och dynamisk datortomografi bilder, och proceduren upprepades också under förlamning i 5 av djuren. Utredarna fann en linjär korrelation mellan exspiratorisk Edi och transdiaphragmatic trycket (Pdi), sambandet är starkare vid lägre lung volymer. EDI och Pdi under utandning upphöjdes med minskande CPAP. Atelektas observerades under förlamning och mekaniska eventilation vid låga PEEP nivåer, vilket inte observerades under spontan andning. Författarna drog slutsatsen att de uppvisar en central roll i mellangärdet under andetag för andetag underhåll av alveolära inflation och skydd mot lungan kollaps.
Kommentarer
Fyra recensioner som diskutera NAVA och NIV-NAVA var publicerade (en för vuxna, 3 hos nyfödda):
- Gilstrap och Davies. Clin bröstet Med. 2016 Dec; 37 (4): 669-681
- Alexiou et al. Semin fostrets Neonatal Med. Jun; 21 (3): 174-80
- Stein, Beck och Dunn. Semin fostrets Neonatal Med. 2016 Jun; 21 (3): 154-61.
- Firestone, Beck och Stein. Clin Perinatol. 2016 Dec; 43 (4): 707-724
