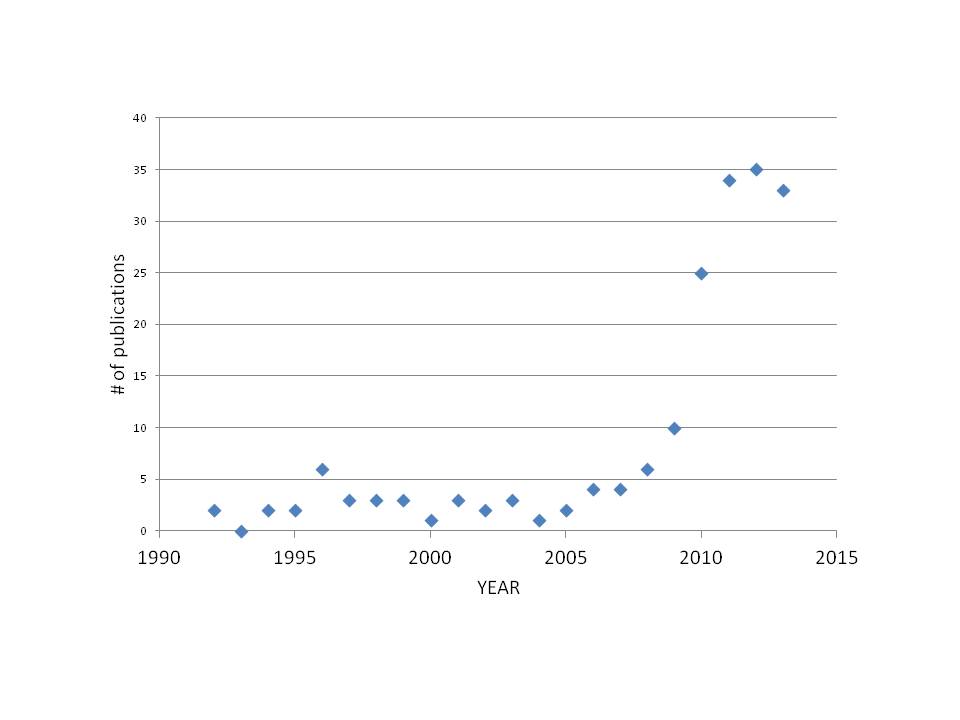
Happy 2014 ! Cette année peut être remplie avec la science nouvelle et l’amélioration de la ventilation mécanique ! En 2013, presque le même nombre d’articles revus par des pairs ont été publiés (33 articles PUB MED) par rapport à 2012 (35 art.).
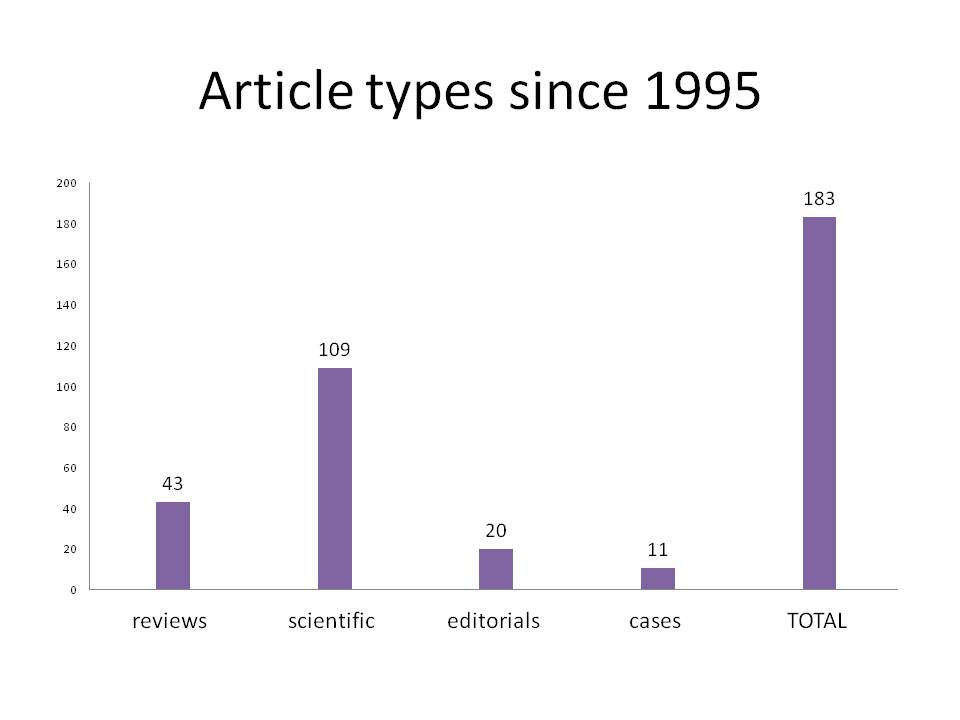
Au cours de la ces 20 dernières années, la distribution de l’article « type » peut être tracée comme :
En 2013, les articles suivants ont été publiés :
Articles scientifiques (n = 13)
NAVA et sédation : Vaschetto et al., (CCM 2013), furent les premiers à étudier les effets de sédation (Propofol) sur l’interaction patient-ventilateur pendant le PSV et NAVA. En quatorze patients adultes avec ARF, ils aléatoire 3 niveaux du PSV et 3 niveaux de NAVA, au cours de l’éveil, légère sédation et sédation profonde. Réduction de sédation provoqua une augmentation d’amplitude Edi (activité électrique de diaphragme) dans les deux modes. Patient-ventilateur interaction s’est aggravée (déclenchement inefficace) avec une augmentation de sédation au PSV, alors qu’avec NAVA synchronie était présent et pas touchées par la sédation.
Distribution de NAVA et ventilation : Blankman et al., (ICM 2013) examiné une ventilation distribution (mesurée avec IET) à différents niveaux de PSV et NAVA à 10 patients adultes atteints de lésion pulmonaire aiguë. Leurs résultats démontrent aération supérieure des régions dépendantes de poumon pendant NAVA et moins aide excessive par rapport au PSV Eindhoven.
EDI et travail respiratoire : Bellani et coll. (CCM 2013) comparaison de l'amplitude (pic Edi) de la forme d'onde Edi au travail mesurée de la respiration (Pmusc) chez 10 patients adultes sous ventilation mécanique à trois niveaux d'aider à la fois pendant et PSV NAVA. Bien que le rapport Edi / Pmusc (un indice de « couplage neuro-mécanique ») a été trouvée pour être variable entre les patients, dans un patient, le ratio était constant pour les différents modes et niveaux d’attribution. Les auteurs ont conclu que l’Edi est un indice valable de force des muscles inspiratoires global, ce qui confirme les conclusions de Beck et al de 2001 (Beck AJRCCM 2001).
L’efficacité neuro-ventilatoire et le sevrage : De l'Université de Göttingen Medical School, Actinodure d’et coll. (CC 2013) utilisé l’EAdi (combiné avec VT) comme un paramètre de surveillance dans dix-huit patients adultes qui ont des difficultés avec le sevrage du respirateur. Ils ont effectué un essai de respiration spontanée de 30 min (SBT) avec té et 90 % FIO2 et trouvé un EAdi supérieurpk (~ 26 mV) dans le groupe de l’échec, par rapport au groupe de succès (13 mV). L’efficacité neuro-ventilatoire (NVE), exprimée en ml/mV, était significativement plus faible dans le groupe de l’échec, par rapport au groupe de succès. Ces résultats confirment les résultats de deux études antérieures examinant Edi et NVE comme facteurs prédictifs de succès du sevrage et de la défaillance (Liu CC 2012; Dres ICM 2012).
L’efficacité neuro-ventilatoire et le sevrage : Rozé et al, dans The British Journal d’anesthésie (2013), a aussi déclaré ventilatoire et paramètres Edi chez 12 patients adultes, subissant SBT quotidienne (avec PSV = 7 cm H2O, ZEEP). Si les patients n’a pas le tas de 30 min, ils ont été placés sur la ventilation de NAVA (NAVA niveau 60 % des Edipk au cours de la SBT), et le tas a été répété le jour suivant. Le processus s’est poursuivi jusqu'à l’obtention d’un sevrage réussi a été. Leur analyse comprenait l’augmentation (quotidienne) dans l’Edi et la baisse de NVE quand les patients ont passé de NAVA à SBT. EDI a augmenté de montants égaux quand passé de NAVA à SBT, quelle que soit la réussite ou l’échec, cependant, la baisse de NVE était moindre le succès du groupe. Fait intéressant, en regardant le changement de Vt de NAVA devant le Tribunal, Vt pourrait être maintenus dans le groupe à succès, alors qu’il a considérablement diminué dans le groupe de l’échec.
EDI et volume de marée correspondant : Cloutier et coll. (Biomed Eng en ligne 2013) a étudié la relation entre l’intégration Edi et VT, l’indice de ce que l'on appelle « Range90 », au cours de trois niveaux différents de NAVA non invasif (NIV-NAVA) chez 12 patients adultes. Un faible indice de Range90 est évocatrice de mieux « correspondance » entre lecteur respiratoire patient et livraison d’attribution. La NAVA a été fixée à la même pression de crête comme au cours de la PSV clinique avant l’étude (NAVA100), à 50 % de moins (NAVA50) et 50 % de plus (NAVA150). Dans le monde, NAVA50 s’est avéré pour avoir la meilleure correspondance des Edi et VT (quoique seulement dans 7 des 12 patients). Les auteurs ont également indiqué cependant, que les paramètres de niveau de NAVA, basés sur leurs résultats, sont patient spécifique.
NAVA en sevrage prolongé : Dans treize patients tracheotomised avec le sevrage prolongé, Vagheggini G et coll. (Respir Med 2013) par rapport à la réponse physiologique à quatre niveaux différents de PSV et NAVA. Comme l’assist a augmenté, le pic Edi a diminué dans les deux modes, cependant VT au PSV est passée de 4,5 ml/kg de > 6 ml/kg, alors que NAVA, aider le VT au plus haut niveau a été de 5 ml/kg. Neurale fréquence respiratoire n’a pas changé au cours de différents niveaux NAVA, mais diminue avec l’augmentation de PSV. Inefficace de déclenchement était le même dans les deux modes.
Remarque : Ces résultats (NAVA réduit le risque d’une surdistension de régulation à la baisse de l’Edi) confirment ceux de 14 autres études (p. ex. Colombo 2008; Brander 2009; Terzi 2011; et d’autres).
Remarque : 17 adultes études (chez 240 patients) Voir la moyenne Valeurs de VT de 6,5 ml/kg (fourchette de 5,9 à 9,9 ml/kg) sur NAVA (moyenne fréquence respiratoire est 25 bpm, gamme 18-30). Dans les 14 études infantiles, signifie Vt était de 6,4 ml/kg sur NAVA (rang 3-8,7 ml/kg) avec une moyenne fréquence de 46 bpm (gamme 35-59) respiratoire.
EDI valeurs chez les nouveau-nés : Dans la littérature pédiatrique et néonatale, Stein et ses collègues (J Perinatol 2013) furent les premiers à publier des données Edi chez les nouveau-nés prématurés non ventilés (n = 17) (seulement highflow canule nasale, une canule nasale ou air ambiant). EDI a été recueilli par semaine, jusqu'à 10 semaines. Le pic de Edi moyens était de 10,8 uV (gamme 3,8 – 18,7) et la moyenne min Edi étaient 2.8 uV (gamme 0,8-7,6) et n’a pas changé avec la maturation postnatale. Aucun effet indésirable ont été signalés avec placement de cathéter Edi (semblable aux 6 autres études qui spécifiquement évalué, par exemple. Actinodure, ICM 2009 ou Duyndam, Nurs Crit Care 2013).
NAVA à RDS néonatale : Dans une étude chinoise (Zhongguo Dang Dai Er Ke Za Zhi. 2013), Chen et coll. a étudié 10 chez les nouveau-nés prématurés avec RDS et comparé NAVA à SIMV (1 heure). Ils ont montré une interaction patient-ventilateur améliorée, avec PIP plus bas, inférieur Edi inférieur, la fréquence respiratoire et la plus faible travail respiratoire avec NAVA.
NAVA en soins intensifs pédiatriques (invasive et non invasive) : Meilleure interaction patient-ventilateur avec NAVA se trouvait également dans deux documents distincts par (Vignaux et al.PCCM 2013a, PCCM 2013b) dans les patients pédiatriques subissant envahissantes (19 enfants) et une ventilation non invasive (6 bébés). Une vaste analyse manuelle a été réalisée sur la pression des voies aériennes et de signaux Edi dans ces études pour révéler les asynchronies (gaspillage d’efforts, déclenchement automatique) et dys-synchronies (retards de déclencheur et cyclisme-off).
Remarque : Il est intéressant, à la fin de 2013, 24 (PUBMED) 329 patients de tous âges ont démontré que NAVA améliore la synchronie par rapport aux modes de ventilation conventionnelle. Dans les 17 études (224 patients) qui a signalé un Index d’asynchronie, asynchronisme a été réduite avec NAVA (26 à 5 %, p < 0,001). 19 études 301 patients de tous âges font état de paramètres physiologiques améliorés ou équivalents.
Indice de NeuroSync pour l’interaction patient-ventilateur : Comme alternative à fastidieuse et chronophage (limiter les délais d'analyse raisonnable), Sinderby et al, dans Critical Care (2013), décrit une méthode automatisée pour utiliser la forme d’onde de l’EAdi à détecter et à quantifier la mauvaise interaction patient-ventilateur sur PSV chez l’adulte. Ils ont décrit les algorithmes et un « indice de NeuroSync » qui pourrait quantifier les interactions patient-ventilateur et pourrait séparer « l’asynchronie » de « dys-synchronie ». Les algorithmes signalés ont été normalisés et corrélation avec l’analyse manuelle.
NAVA en SDRA pédiatrique et les résultats : Piastra et coll. (J Crit Care 2013) effectué une étude pour comparer les résultats cliniques chez les enfants ventilés avec PSV (n = 20) ou NAVA (n = 10) après une période de la VOHF de SDRA sévère. De la HFOV, NAVA a montré moins d’une augmentation dans les ressources humaines et de la pression artérielle, ont montré une note de confort améliorée, PIP inférieur et PaCO2 et moins durée sur la ventilation, de PSV.
Bellani G, Mauri T, Coppadoro A, G Grasselli, Patroniti N, S Spadaro, Sala V, G Foti, Pesenti A. Estimation de l’Effort inspiratoire du Patient de l’activité électrique de la membrane. Crit Care Med 2013 Jun ; 6:1483-91
Barwing J, Pedroni C, Olgemöller U, Quintel M, l’activité électrique d’o. Moerer du diaphragme (EAdi) comme un paramètre de surveillance dans le difficile sevrage du respirateur : une étude pilote. Crit Care. 2013 Aug 28 ; 4 : R182
Liu L, Liu H, Yang Y, Huang Y, Liu S, Beck J, AS Slutsky, Sinderby C, efficacité Qiu H. Neuro-ventilatoire et préparation de l’extubation chez les patients gravement malades. Crit Care. 2012 le 31 Jul ; 4 : R143. [Epub avant impression]
Dres M, Schmidt M, Ferre A, Mayaux J, Similowski T, activité électromyographique Demoule A. diaphragme comme un facteur prédictif d’échec le sevrage. Intensive Care Med 2012 Dec ; 38 (12) : 2017-25
Rozé H, Repusseau B, V Perrier, Germain A, Séramondi R, Dewitte A, Fleureau C, Ouattara A.Neuro-ventilatoire efficacité pendant le sevrage de la ventilation mécanique à l’aide d’une assistance ventilatoire neurale ajustée. Br J Anaesth. Décembre 2013 ; 6:955-60
Blankman P, Hasan D, van Mourik MS, distribution Gommers D. Ventilation mesurée avec EIT à divers niveaux de soutien de pression et neurale ajusté ventilatoire aider chez les patients avec ALI. Intensive Care Med 2013 Jun ; 6:1057-62
YS Chiew, Chase JG, Lambermont B, Roeseler J, assez C, Bialais E, Sottiaux T, Desaive T Effects of niveaux neurale ajusté ventilatoire aider (NAVA) chez les patients ventilés non invasif : titration NAVA niveaux avec activité diaphragmatique électrique et l’énergie marémotrice volume correspondant. Biomed Eng en ligne. 2013 2 Jul ; 12:61.
Vaschetto R, G Cammarota, Colombo D, F Longhini, Grossi F, Giovanniello A, Corte FD, Navalesi P. effets du Propofol sur Patient-ventilateur synchronie et Interaction lors de pression supporter Ventilation et neurale réglée assistance ventilatoire. Crit Care Med 2013 le 26 août. [Epub avant impression]
Vagheggini G, Mazzoleni S, Vlad Panait E, Navalesi P, Ambrosino N. Physiologic réponse à divers niveaux de soutien de pression et de NAVA en sevrage prolongé. Respir med Nov 2013 ; 107 (11) : 1748-54
D de Colombo, Cammarota G, V Bergamaschi, De Lucia M, Corte FD, Navalesi P. Physiologic réponse à différents niveaux de soutien de pression et neurale ajusté assistance ventilatoire chez les patients présentant une insuffisance respiratoire aiguë. Intensive Care Med 2008 Nov ; 34 (11) : 2010-8
Brander L, H Leong-Poi, Beck J, Brunet F, Hutchison SJ, AS Slutsky, Sinderby C. titrage et mise en œuvre de neurale ajusté assistance ventilatoire chez les Patients gravement malades. Poitrine. 2009 mar ; 3:695-703
Terzi N, Pelieu I, L Guittet, de Ramakers M, de Seguin A, de Daubin C, Charbonneau P, Giani du D, Lofaso F. neurale ajusté assistance ventilatoire chez les patients récupérant la respiration spontanée après un syndrome de détresse respiratoire aiguë : évaluation physiologique. Crit Care Med. 2010 Sep ; 9:1830-7
Stein H, Hall R, Davis K, blanc DB. Activité électrique des valeurs de diaphragme (Edi) et placement de cathéter Edi chez les nouveau-nés prématurés non ventilés. J Perinatol. En septembre 2013 ; 9:707-11
Chen Z, Luo F, Ma XL, Lin HJ, Shi LP, DU LZ. Demande d’attribution ventilatoire neurale ajustée les nouveau-nés prématurés présentant un syndrome de détresse respiratoire]. Zhongguo Dang Dai Er Ke Za Zhi. En septembre 2013 ; 9:709-12
Vignaux L, S Grazioli, Piquilloud L, Bochaton N, Karam O, Jaecklin T, Levy-jamet Y, P Tourneux, Jolliet P, Rimensberger P. Optimizing synchronie patient ventilateur au cours de la ventilation invasive aider chez les enfants et les nourrissons reste une tâche difficile. Pediatr Crit Care Med. 2013 Sep ; 7 : e316-25
Vignaux L, S Grazioli, Piquilloud L, N Bochaton, Karam O, T Jaecklin, Y Levy-jamet, Tourneux P, Jolliet P, P. Rimensberger L’asynchronie patient-ventilateur lors de pression non invasive supporter ventilation et neurale réglée assistance ventilatoire chez les nourrissons et les enfants. Pediatr Crit Care Med. 2013 Oct ; 8 : e357-64
Sinderby C, Liu S, Colombo D, Camarotta G, AS Slutsky, Navalesi P, Beck J. Un index neural automatisé et standardisé de quantifier l’interaction patient-ventilateur. Crit Care. Sous presse Oct 2013
Piastra M, De Luca D, Costa R, Pizza A, De Sanctis R, L Marzano, D Biasucci, Visconti F, Conti G. Neurale ajusté ventilation vs d’appui à la pression assistance ventilatoire chez les nourrissons, de syndrome de détresse respiratoire aigu sévère : Nested étude. J Crit Care. Le 24 octobre 2013. [Epub avant impression]
Rapports de cas (n = 3)
Utilisation de l’Edi pour détecter le Syndrome d’Hypoventilation centrale congénitale : Rahmani et coll. (J Coll médecins Surg Pak) tant Szcapa et al., a démontré l’utilisation du suivi Edi comme un outil de diagnostic chez le nouveau-né soupçonnés d’avoir des Syndrome congénital de Hypoventilation centrale (ESCC), également connu sous le nom « malédiction de Ondine ». Dans les deux cas, les nourrissons avaient hypoventilation récurrente et oxygène désaturation ; ils ont été admis à l’USIN et ont été intubés et ventilés mécaniquement. L’Edi a été mesurée chez les deux enfants et s’est avéré pour être absent pendant le sommeil (et hypercapnie observés dans l’étude de Sczapa). Les deux centres ont par la suite effectué des tests génétiques et confirment ESCC.
Interférence avec l’Edi : Somers et al (Minerva Anesthesiol) ont une note technique, où les équipements électriques (cathéter à ballonnet intra-aortique, un stimulateur cardiaque et un dispositif de chauffage) pourrait interférer avec le signal de Edi en réanimation. L’étude a démontré l’importance du positionnement des procédures de cathéter. Un des dispositifs de brouillage a été depuis été retiré du marché. Notez que malgré cette affaire unique du rapport des problèmes liés au stimulateur cardiaque, l’utilisation du stimulateur pendant les mesures de Edi/NAVA a précédemment été signalée comme non problématique dans d’autres études.
Rahmani A, votre Rehman N, F. Chedid neurale ajusté mode d’assistance ventilatoire (NAVA) comme un outil de diagnostic auxiliaire dans le syndrome d’hypoventilation centrale congénitale. J Coll médecins Surg Pak fév 2013 ; 2:154-6
Szcapa T, Beck J, activité électrique de la membrane et coll. surveillance et la détection du Syndrome d’Hypoventilation centrale congénitale chez un nouveau-né. J périnatalogie, Nov ; 33 (11) : 905-7.
Somers, Y, W Verbrugghe, Jorens PG. Mechanical et matériel électrique provoque un signal trompeur de l’EAdi neurale ajusté ventilatoire aider (NAVA). Une note technique. Minerva Anestesiol. Le 1 juillet 2013. [Epub avant impression]
Lettres et Editoriaux (*) (n = 10)
Mousse de KS. Neurale ajusté assistance ventilatoire : pas suffisamment de preuves de résultats cliniques généraux. Soins de Respir. 2013 peut ; 5:884-5
* Marini JJ. Suivi des efforts de la respiration : un travail en cours. CCM juin 2013
* Gama de Abreu M, Belda FJ. Neurale ajusté assistance ventilatoire : laisser le centre respiratoire à prendre le contrôle de la ventilation. Intensive Care Med 2013 Aug ; 8:1481-3.
* Tobin MJ. Sondage avec le ventilateur. Crit Care. 2013 3 Oct ; 5:198.
* Ramet J, asynchronisme De Dooy J. Patient-ventilateur lors de pression non invasive supporter ventilation et neurale réglée assistance ventilatoire chez les nourrissons et enfants *. Pediatr Crit Care Med. 2013 Sep ; 7:728-9
* L Piquilloud, Jolliet P, Revelly JP. Automatisés de détection d’asynchronie patient-ventilateur : nouvel outil ou nouveau jouet ? Crit Care. 2013 Nov 20 ; 6:1015. [Epub avant impression]
Esquinas AM. Neurale ajusté ventilatoire aider vs pression Support Ventilation pendant la Ventilation non invasive mécanique : une autre évaluation physiologique à prendre en considération ? Poitrine. 2013 Apr 1 ; 4:1181
Futier E, Jaber S, Constantin JM. Réponse à m. Esquinas. Poitrine. Avril 2013 ; 4:1181-2.
C. Sinderby neurale ajusté assistance ventilatoire : pas suffisamment de preuves de résultats cliniques généraux. Soins de Respir. 2013 Nov ; 58 (11) : e153-4
Mousse de KS. Neurale ajusté assistance ventilatoire : pas de preuves suffisantes de vaste résultats clinique – réponse. Soins de Respir. 2013 Nov ; 58 (11) : e154-7
Commentaires (n = 7)
L Ducharme-Crevier, Du Pont-Thibodeau G, Emeriaud G Interest de surveillance de l’activité électrique diaphragmatique dans l’unité de soins intensifs pédiatrique. Pract Res de crit Care. 2013 ; 2013:384210
Sinderby C, Beck J. ajusté neurale assistance ventilatoire (NAVA) en Ventilation Non Invasive. Minerva Anestesiol. 5 avril 2013. [Epub avant impression]
Fan E, Villar J, As Slutsky. De nouvelles approches pour réduire au minimum la lésion pulmonaire induite par le ventilateur. BMC méd. 2013 Mar 28 ; 11:85
Gilstrap D, Macintyre N. Patient ventilateur Interactions : Implications pour la prise en charge clinique. Am J Respir Crit Care Med. 2013 26 sept. [Epub avant impression]
Une Skorko, D Hadfield, un Shah, P Hopkins. Avances en Ventilation : assistance ventilatoire neurale ajusté (NAVA). SCIC 14 (4) : 317-323, 2013
Stein H, Firestone K. demande de neurale ajusté assistance ventilatoire chez les nouveau-nés. Semin med néonatal foetal 2013 Nov 13. Epub Ahead of Print
Oppersma E, Doorduin J, van der Heijden, EH, van der Hoeven JG, Heunks LM. Ventilation non invasive et les voies aériennes supérieures : si nous devrions accorder plus d’attention ? Crit Care. 2013 Dec 5 ; 6:245. [Epub avant impression]